[Précédent]
1. Introduction
L'atrésie des voies biliaires (AVB) est une malformation congénitale résultant d'un processus inflammatoire, destructeur et sclérosant, affectant les voies intra et extra-hépatiques. Ce processus mène à la fibrose et à l'oblitération des canaux biliaires, avec comme conséquence, le développement d'une cholestase, puis d'une cirrhose hépatique. Sans correction chirurgicale, la mort est inéluctable, survenant dans les 19 premiers mois de vie ( 1 , 2 ), liée au développement d'une insuffisance hépatocellulaire et d'une hypertension portale.
Cette maladie congénitale, dont l'étiologie reste incertaine, touche 1 sur 8000 à 12'000 nouveau-nés vivants. Elle existe sous deux formes cliniques : la première foetale, associée dans 10 à 25 % des cas à un syndrome polymalformatif ( 3 , 4 , 5 , 6 , 7 ,126), et la deuxième périnatale, sans malformation associée et d'évolution plus lente ( 8 ).
Répandue de manière égale dans le monde entier, avec un sexe ratio féminin prédominant de 1,4 : 1 ( 9 ), l'AVB reste l'indication la plus fréquente à la transplantation hépatique (TH) chez les enfants ( 10 ). On note dans certaines études une incidence différente selon les races (9,104).
But de l'étude :
Revue de la série de cas d'enfants atteints d'une atrésie des voies biliaires traités à Genève sur 12 ans, de 1989 à 2001, correspondant au début du programme de transplantation hépatique du service de chirurgie pédiatrique de Genève.
2. Historique (10, 11 , 12 , 13 , 14 , 15 , 16 , 17 , 18 , 19 , 20 ,130)
La première description de cas d'enfants semblant être atteints d'une atrésie des voies biliaires date du XIXème siècle, avec Home en 1813, puis Burns en 1817 (13), et Cursham en 1840.
Thomson en 1892, dans une série de 50 cas, décrit la nature inflammatoire des lésions menant à la mort par hémorragie dans les premiers mois de vie. Cette série sera suivie de celle de Benecke en 1907, étendant la revue à 74 cas.
En 1914, Holmes (14) analysa 120 cas, mettant en évidence la fréquence de cette maladie, que l'on supposait jusqu'alors extrêmement rare et fût le premier à en distinguer deux types : un corrigible et l'autre non, la différence étant établie sur l'absence ou la présence d'un reliquat biliaire perméable. Ce reliquat drainant la bile, peut alors être anastomosé au grêle.
Plusieurs types d'anomalies sont notés, des mineures comprenant l'atrésie du canal cystique (très fréquente), un double canal cholédoque, une malposition de la vésicule associée à d'autres anomalies des voies biliaires, et des kystes du cholédoque. Les anomalies majeures comprennent une atrésie ou une oblitération complète de la voie biliaire ou de l'un des canaux biliaires, anomalies dites non corrigibles jusqu'en 1959. Ces différents types d'atrésie ont été scrupuleusement répertoriés, puis redessinés en un glossaire exhaustif (figure 1).
 Fig. 1 : Différent type d'atrésies selon Holmes. (14 )
Fig. 1 : Différent type d'atrésies selon Holmes. (14 )
Dans 16 % des cas, les canaux cystique et hépatique sont normaux et communiquent, permettant le rétablissement d'un flux biliaire par une anastomose avec le système digestif. Plusieurs étiologies sont à cette époque évoquées:
-
la syphilis congénitale,
-
une malformation congénitale,
-
la conséquence d'une péritonite foetale,
-
ou encore un processus catarrhal des canaux biliaires seuls.
En 1892, Thomson, extrêmement surpris par la diversité des lésions, conclut à une malformation congénitale dans la plupart des cas. Il pense que l'atteinte est progressive, débutant durant la vie intra-utérine et se poursuivant après la naissance pour conduire à une oblitération complète, suivie de la mort par altération de la fonction hépatique.
Benecke, lui, pense que le processus débute à la papille de Vater pour remonter en intra-hépatique. Selon lui, tout enfant de plus de 2 semaines de vie, présentant un ictère en l'absence de sepsis ou de syphilis, devrait bénéficier d'une laparotomie, afin d'explorer les voies biliaires. Il reste ainsi le premier à avoir décrit la possibilité d'une cure chirurgicale, possible dans 16 % des cas, en anastomosant les voies biliaires perméables restantes au duodénum. Si cette opération ne peut se faire dans le même temps opératoire (mauvais état général, nutritionnel, etc.), il propose d'abord une dérivation externe, puis une anastomose dans un deuxième temps, malgré les complications infectieuses que cela comporte.
Ce n'est que 15 ans plus tard, en 1928, que Ladd (15) décrit les 8 premières anastomoses bilio-entériques (cholécysto-duodénostomie et cholécysto-gastrostomie), dont 6 seront réussies sur un total de 11 cas d'atrésie des voies biliaires de type corrigible. Les premières recommandations de Ladd datent de 1935 (16) où il propose de procéder à l'exploration chirurgicale avant le 4ème mois de vie, évitant ainsi les complications fatales liées à la cirrhose hépatique.
La technique opératoire sera redéfinie en détail en 1940 par Ladd et Gross (17), recommandant une anastomose muco-muqueuse, sans sténose, estimant inutile de confectionner une valve. Leur taux de réussite est de 60 % (10/15) à 19 ans, avec cependant plusieurs épisodes de cholangites chez un patient traité par cholécysto-duodénostomie par interposition d'un bouton de Murphy. Cette intervention ne peut être réalisée que si la vésicule reçoit la bile d'un canal hépatique perméable (atrésie distale).
Gross décrira par la suite une série de 146 cas, dont 27 corrigibles où seuls 12 survécurent. Sur les 119 cas non opérables, tous mourront dans un tableau d'insuffisance hépatique terminale.
Cette série d'échecs mènera les chirurgiens de l'époque à tenter diverses opérations : Longmire en 1948, réséqua le lobe hépatique gauche et anastomosa un canal bilaire intrahépatique au jéjunum (18)(figure 2), Sterling en 1963 ( 21 ) tenta de rétablir le flux biliaire à l'aide de tubes externes et Fonkalsrud ( 22 ) anastomosa les canaux lymphatiques au grêle par une hépatico-lympho-jéjunostomie (figure 3).Tous ces essais ont échoué.
 Fig. 2 : Opération de Longmire: Résection hépatique gauche et anastomose d'un canal bilaire intrahépatique au jéjunum.(18)
Fig. 2 : Opération de Longmire: Résection hépatique gauche et anastomose d'un canal bilaire intrahépatique au jéjunum.(18)
 Fig. 3 : Opération de Fonkalsrud: Hépatico-lympho-jéjunostomie (22)
Fig. 3 : Opération de Fonkalsrud: Hépatico-lympho-jéjunostomie (22)
Parallèlement, aux Etats-Unis, puis au Japon, Kasai étudia la pathologie de l'atrésie des voies biliaires. Il conclut que le processus inflammatoire et destructeur touchant les voies biliaires extra-hépatiques remontait vers le hile hépatique, induisant parallèlement une diminution de la prolifération ductulaire au hile. De-là, il conclut qu'une anastomose rapide entre une structure digestive et la plaque hilaire, contenant des canaux biliaires intra-hépatiques encore perméables, permettrait de rétablir le flux. Cette opération, communément appelée l'opération de Kasai est une porto-entéro-anastomose ( porto pour plaque hépatique ou porta hepatitis).
 Photo : Professeur Morio KASAI en 1986 (95)
Photo : Professeur Morio KASAI en 1986 (95)
 Fig. 4 : 1ère publication en japonais en 1959 (130)
Fig. 4 : 1ère publication en japonais en 1959 (130)
Cette technique fût décrite au Japon en 1959 (130) (figure 4), mais n'atteindra l'Europe que 4 ans plus tard, en 1963 en Allemagne, puis en 1968 aux Etats-Unis ( 23 ). Kasai y apporta en 1963 une modification en avançant la dissection du hile hépatique jusqu'à la bifurcation porte. Cette opération permettait de rétablir un flux biliaire dans 45 à 80 % des cas selon les séries. Totalement acceptée au Japon, cette technique mettra plusieurs années à entrer dans les moeurs et à être acceptée par les pays européens.(129)
Son succès dépend fortement de l'âge au moment du diagnostic et de l'opération, celui-ci ne devant pas dépasser 60 jours, afin d'obtenir un taux de succès de plus de 80 % (contre 20 à 35 % en cas de chirurgie retardée) ( 24 ,13, 25 ,19, 26 ).
Si l'hypertension portale est présente au moment du Kasai elle peut régresser (19).
Depuis 1963, une autre voie thérapeutique s'est peu à peu développée grâce à Starzl ( 27 , 28 , 29 ): la transplantation hépatique orthotopique, reconnue actuellement comme étant la thérapeutique de choix après échec d'une porto-entéro-anastomose. Les premiers résultats désastreux ont mené à une interruption des transplantations hépatiques. Dès 1980 la transplantation a vu un essor extraordinaire, grâce à la découverte de la Ciclosporine. Actuellement l'espérance de vie chez l'enfant après transplantation atteint pratiquement 90%.
3. Etiologies ( 30 , 31 , 32 , 33 ,11,20, 34 )
L'atrésie des voies biliaires reste encore un processus inexpliqué, débutant durant la vie foetale et dont l'origine est multifactorielle.
Au XIXème siècle, les auteurs pensaient relier cette affection à la syphilis congénitale, idée rapidement abandonnée par Thomson et Benecke.
Thomson fût le premier en 1892 à décrire cette maladie comme une malformation congénitale impliquant un processus inflammatoire, progressif et menant à l'oblitération d'une partie des voies biliaires.
Benecke, quant à lui, attribuait ce processus à un « Abschnurungsprozess », sorte de défaut de séparation entre le duodénum et le foie (fait d'une torsion, d'une traction ou d'un étirement), menant à une surproduction d'épithélium au niveau de la papille de Vater, induisant une obstruction, ou un processus inflammatoire au départ de la papille, remontant jusqu'au hile hépatique.
Ilppö, en 1913, décrivit une non recanalisation des voies biliaires, celles-ci passant normalement par une étape obstructive durant la vie foetale et se reperméabilisant plus tard, idée reprise également par Böhm.
Un processus secondaire à la cirrhose hépatique fût évoqué par Rolleston en 1901, théorie largement controversée par toutes les études préalables. La relation de cause à effet étant en fait inverse.( Leannec 1897, Harley 1898)
Holmes proposa dans son article une étiologie multifactorielle, avec à la base une malformation des voies biliaires plus ou moins sévère, s'aggravant en postnatal sous l'influence d'un facteur inconnu. (14)
Les théories avancées à l'heure actuelle sur la pathogenèse de l'atrésie des voies biliaires n'ont guère changé depuis 20 ans. Plusieurs théories ont largement été investiguées :
-
une infection virale occulte;
-
une exposition à des substances toxiques;
-
un défaut de morphogenèse;
-
une réponse inflammatoire ou immune anormale;
-
une atteinte vasculaire.
a) Infectieuse :
Plusieurs agents viraux ont été mis en évidence notamment le Reovirus de type 3, les Rotavirus de groupes A et C, ainsi que le CMV.
1. Reovirus de type 3 ( 35 , 36 , 37 ,43)
Sérologiquement mis en évidence dans plusieurs cas d'atrésie des voies biliaires, des particules virales ont même été retrouvées dans le hile hépatique d'un enfant.
Ce virus est également connu pour provoquer des cholangiopathies oblitérantes sur les souris.(43)
Cependant, d'autres études contredisent les premières, car elles n'ont pas pu mettre en évidence de relation entre l'atrésie des voies biliaires et une infection à Reovirus de type 3 ( 38 , 39 ).
Récemment, une étude a pu apporter de nouvelles preuves de la présence d'infection par Reovirus chez des patients atteints d'atrésie des voies biliaires et de kyste du cholédoque. En effet, la présence de RNA de Reovirus a été montrée dans 55 % des cas d'atrésie des voies biliaires et 78 % des cas avec un kyste du cholédoque ( 40 , 41 ).
2. Rotavirus des groupes A et C
Le deuxième agent viral mis en cause est le Rotavirus du groupe A, qui induit également une obstruction biliaire extra-hépatique chez les souris ( 42 ). Les mêmes auteurs ont également mis en évidence la présence de séquence virale du groupe C de Rotavirus, chez des patients ayant une atrésie des voies biliaires ( 43 ).
3. CMV
Il existe aussi quelques rapports sur le CMV, également trouvé chez des enfants atteints d'hépatite néonatale.
b) Toxique
Exposition à des substances toxiques :
Strickland en 1982 (44) révéla dans une étude épidémiologique menée au Nord du Texas entre 1972 et 1980, une incidence plus élevée d'atrésie des voies biliaires durant les mois d'août, septembre et octobre, ainsi que dans les régions rurales.
Ces incidences différentes tentent de suggérer l'existence de facteurs environnementaux dans l'étiologie des pathologies obstructives des voies biliaires, comme une déficience en substances essentielles, un agent infectieux ou encore la présence d'une substance toxique.
L'auteur retient particulièrement la possibilité d'un agent toxique utilisé par les agriculteurs entre les mois de mars et juin, correspondant à la période critique du développement des voies biliaires d'enfants naissant à la fin de l'été.
Cependant, malgré le regroupement naturel des cas et plusieurs études épidémiologiques effectuées ( 44 ,46), aucune relation n'a pu être clairement établie entre l'exposition à un toxique ou l'ingestion maternelle d'une substance et l'apparition d'une atrésie des voies biliaires chez le nouveau-né.
c) Morphogenèse
Défaut de morphogenèse : ( 45 , 46 ,64,30)
Desmet (64) est le premier à avoir étudié le développement histologique des canaux biliaires et a décrit la présence de malformations de la plaque ductale pouvant être le point de départ de nombreuses pathologies biliaires (AVB, paucité, Caroli). Ces malformations de la plaque ductale sont le fait d'un arrêt du développement avec absence de remodelage ou remodelage incomplet de la plaque.
Selon lui les canaux bilaires proviennent des hépatocytes, par transformation (métaplasie) des cellules mésenchymateuses périportales en cellules bordantes des canaux biliaires. Ainsi, les cellules primitives présumées se différencient en une couche unicellulaire, puis couche bi-cellulaire, se remodelant progressivement pour former un canal avec lumière centrale, entre la 11 et la 13ème semaine de vie foetale ( Figure 5). ( 47 )
 Fig. 5 : Remodelage de la plaque ductale (64)
Fig. 5 : Remodelage de la plaque ductale (64)
Selon lui, l'atrésie des voies biliaires résulterait de l'arrêt du processus de remodelage, de sorte qu'aucune lumière ne se forme.
Tan et Al ( 48 ), par contre, démontrèrent que le développement normal des voies biliaires se fait sans étape dite solide (seul sans lumen).
Selon eux, les canaux biliaires dérivent de la plaque ductale, où un important processus de remodelage a lieu entre la 12ème et la 13ème semaine de gestation, menant à l'apparition de larges canaux biliaires entourés d'un épithélium épais dont la continuité centrale (lumen) avec l'arbre biliaire extra-hépatique est présent durant toute la grossesse.
Dans les cas d'atrésie des voies biliaires, l'épithélium biliaire entourant les canaux fibrosés présente une grande similarité avec celui du premier trimestre de gestation. Ainsi, l'atrésie des voies biliaires serait la conséquence d'une absence de remodelage, avec la persistance de canaux biliaires foetaux entourés d'un épithélium très fin. La sécrétion massive de bile à la naissance induirait ainsi une forte inflammation ayant comme conséquence l'oblitération du canal biliaire.
Afin d'étayer la théorie génétique, Yokoyama ( 49 ) en 1993 créa un modèle murin transgénique, appelé inv mice ( inv pour inversion embryonic turning) présentant un situs inversus dans 100% des cas accompagné d'un ictère et suivi de leur décès précoce.
En 1999, Mazziotti ( 50 ), étudia la pathogénèse de l'ictère chez les souris inv, et démontra la présence d'une cholestase à bilirubine conjuguée, suite à une obstruction biliaire extrahépatique, mais sans inflammation.
Ces résultats suggèrent, connaissant la fréquence des malformations associées, la possibilité d'altérations identiques chez l'humain ( 51 ) , mais aucune mutation n'a été jusqu'ici mise en évidence chez l'homme.
Le rôle de l'épithélium biliaire dans la pathogenèse des maladies des canaux biliaires commence tout juste à être dévoilé. L'idée émergente est que les cholangiocytes sont des participants actifs lors du développement de cholangiopathies. Soit déterminé génétiquement, soit sous l'influence de médiateurs inflammatoires, l'épithélium va répondre par une apoptose ou mort cellulaire et une activation des mitoses, produisant des médiateurs capables de communiquer par un mode paracrine avec les cellules environnantes (inflammatoires).(59,52)
Ainsi, la prolifération ductulaire semble elle-même n'être pas seulement la conséquence d'une obstruction, mais également celle d'un processus intrinsèque indépendant du système biliaire associé à l'atrésie biliaire ( 52 ).
d) Inflammatoire
Réponse inflammatoire ou auto-immune anormale ( 53 ) :
Les dommages immunologiques des canaux biliaires sont bien connus dans les pathologies adultes comme la cholangite sclérosante et la cirrhose biliaire primitive. Ces lésions sont caractérisées par l'expression augmentée sur l'épithélium biliaire d'antigènes d'histocompatibilité et l'apparition d'un infiltrat de lymphocytes T actifs ( 54 , 55 ).
Ce processus est dirigé et entretenu par l'expression de certains récepteurs et de leur ligand correspondant, par exemple ICAM et LFA-1, VCAM et E selectin (ELAM). De plus, les cellules endothéliales des canaux biliaires et les hépatocytes deviennent de meilleures cibles immunologiques par l'expression aberrante d'antigènes de MHC classe 2 à leur surface.
Dillon, en premier, identifia des différences immuno-histochimiques dans l'expression des ICAM et VCAM chez les patients atteints d'atrésies des voies biliaires, comparées aux autres types de cholestase néonatale (53, 56 ).
Plus tard, Broomé ( 57 ) identifia un infiltrat CD4 prédominant dans les cas d'atrésie des voies biliaires.
Davenport rapporte également un important infiltrat de CD56 et natural killer en cas d'atrésies des voies biliaires.(53)
Tous ces auteurs suggèrent que le mécanisme entraînant les dommages biliaires incluent l'adhésion de lymphocytes et l'activation de cellules T cytotoxiques à l'épithélium biliaire.
Urushihara ( 58 ) révèle une augmentation de IL-18 (cytokine pro-imflammatoire activant l'interféron gamma et induisant l'expression d'ICAM/1 menant à l'apoptose hépatocytaire). Celle-ci est relâchée par les cellules de Kupffer, jouant elles-mêmes un rôle important dans la pathogenèse de l'inflammation et la fibrose des voies biliaires.
Certains marqueurs immuno-histochimiques pourraient même définir le pronostic, comme le décrit Kobayashi (54), comme les marqueurs CD68 sur les macrophages et le HLA-DR. En effet, les cellules de Kupffer et les macrophages hépatiques relâchent les cytokines nécessaires à activer les cellules étoilées, causant la fibrose et augmentant la synthèse du collagène ( type I et IV)(58, 59 ).
e) Vasculaire
L'origine vasculaire :
Plusieurs modèles expérimentaux ont tenté de prouver l'existence d'une ischémie in utero. Mais ces expériences n'ont pu induire que des atrésies de type corrigible.
De nombreuses anomalies vasculaires, veineuses, porte ou artérielles sont pourtant associées à l'atrésie des voies biliaires, mais sans rôle dans leur pathogenèse.
4. Types d'atrésie des voies biliaires
L'atrésie des voies biliaires peut être accompagnée dans 10 à 25 % des cas (4, 60 ) de malformations, dont les plus fréquentes sont regroupées sous le nom de syndrome de polysplénie (SPS). Le SPS est plus communément décrit en association avec des malformations cardiaques ou digestives (6).
C'est en 1929 que Helwig décrivit la première association de malformations avec une atrésie des voies biliaires. Plus tard, en 1974, Chandra (4) présentera 5 cas et détaillera les différents composants de ce syndrome, comprenant :
-
une polysplénie, à laquelle sera ajoutée une asplénie ou double rate par Davenport (3) ;
-
une absence de veine cave inférieure, avec continuité par une veine azygos ;
-
une veine porte préduodénale ;
-
une anomalie de la vascularisation artérielle hépatique (provenant directement du tronc coeliaque ) ;
-
un situs inversus ;
-
une malrotation digestive ;
-
un poumon droit bilobé ou levo-isomérisme pulmonaire en cas d'asplénie.
La fréquence d'au moins trois des différents composants varie entre 8 et 27 % selon les séries ( 61 ,5,6, 62 , 63 ,7,60,3), avec une prédominance féminine nette (5,60,3).
30 % des enfants avec une atrésie des voies biliaires et une SPS peuvent présenter des anomalies cardiaques (communication interauriculaire, CIV, défaut septal, sténose pulmonaire, coarctation de l'aorte, hypoplasie du ventricule gauche) (3), à rechercher dans tous les cas.
A noter également la présence de pancréas annulaire (3,4), de malformations rénales (4) de syndrome de Kartagener (3) et d'atrésie oesophagienne ou digestive (4,6).
Analysant les différentes phases critiques dans l'organogenèse de chaque organe atteint, ce syndrome semble provenir d'un incident se situant autour de la 5ème semaine de gestation (3,4).
La possibilité d'un facteur génétique est également possible, appuyant ainsi l'une des multiples théories étiologiques de l'atrésie des voies biliaires.
Dès lors, il est communément décrit deux types d'atrésie des voies biliaires :
1. Le type syndromique dit foetal, est caractérisé par une cholestase rapide, sans épisode anictérique, après un ictère physiologique du nouveau-né. L'absence de reliquat biliaire au niveau des voies biliaires extra-hépatiques (ligament hépato-duodénal) et la présence d'anomalies de la latéralisation sont associées.
Approximativement, 15 à 20 % des enfants présentant une atrésie des voies biliaires ont des anomalies de situs et de latéralisation.
2. Le type périnatal est caractérisé par une histoire plus longue, la présence d'intervalles anictériques, de selles colorées et par l'absence d'anomalies congénitales associées. Les études récentes ont mis en évidence la présence d'infections à Rétrovirus chez certains de ces patients (40, 64 ).
Pendant longtemps, la présence d'une atrésie des voies biliaires de type syndromique était de mauvais pronostic, influençant le choix thérapeutique, avec une contre-indication à la transplantation hépatique. La porto-entéro-anastomose n'a jamais été contre-indiquée et l'on retrouve selon les auteurs des taux de survie très variables en présence d'un syndrome de polysplénie (3,60).
Les premiers résultats des transplantations hépatiques chez les enfants avec un syndrome de polysplénie ont été fortement décourageants, induisant une attitude plus restrictive dans les indications ( 65 , 66 ).
Actuellement, la présence d'un syndrome de polysplénie accompagné d'une atrésie des voies biliaires n'est plus une contre-indication et malgré les difficultés techniques opératoires ( anastomose vasculaire modifiée (65,67)) la survie est égale entre les deux groupes.
L'atrésie des voies biliaires comprend plusieurs types en fonction de l'anatomie des voies bilaires extrahépatiques.
La classification suivante est habituellement proposée (figure 6):
-
La perméabilité ou non de la vésicule et du canal cystique ;
-
La perméabilité ou non du cholédoque ;
-
La perméabilité ou non du canal hépatique commun ;
-
La présence éventuelle d'un kyste sur le trajet des voies biliaires.
 Fig. 6 : Différent type d'AVB (131)
Fig. 6 : Différent type d'AVB (131)
Ces différentes formes anatomiques peuvent se combiner, mais la forme la plus fréquente est l'atrésie complète. (130,132,136) (figure 7)
 Fig. 7 : Différentes formes anatomiques d'AVB (136) (a : atrésie complète ; b : atrésie respectant la vésicule et le cholédoque ; c : atrésie complète avec kyste pédiculaire ; d : atrésie complète avec kyste hilaire ; e : atrésie respectant la vésicule et le cholédoque avec kyste hilaire ;f : atrésie du cholédoque)
Fig. 7 : Différentes formes anatomiques d'AVB (136) (a : atrésie complète ; b : atrésie respectant la vésicule et le cholédoque ; c : atrésie complète avec kyste pédiculaire ; d : atrésie complète avec kyste hilaire ; e : atrésie respectant la vésicule et le cholédoque avec kyste hilaire ;f : atrésie du cholédoque)
5. Histologie (30,67,68,9)
L'atrésie des voies biliaires est un processus dynamique de destruction inflammatoire progressive des canaux biliaires extra-hépatiques, puis intra-hépatiques ( 67 ) (photo n°1, 2,3,4). Les lésions précoces sont une inflammation du cancal biliaire (photos n°1,2 et 3), accompagné de nécrose (photo n°2), suivie d'une fibrose progressive (photos n°2 et 4 au trichrome de Masson où le tissu fibrotique est en bleu), induisant le comblement de la lumière (photo n°2). L'étape finale est une cicatrice fibreuse d'une structure tubulaire épithéliale appelée la corde fibreuse (photo n° 4) ( 9, 68 ).
Cette obstruction biliaire extra-hépatique aura pour conséquences au niveau du foie en amont:
|
Une réaction ductulaire ; (photo n° 5)
Une stase biliaire; (photos n° 8 et 9)
Une fibrose hépatique. (photos n°5 et 6)
|
Durant les 4 premières semaines de vie, les lésions intra-hépatiques sont non spécifiques, avec une stase biliaire sous forme de dépôt de bilirubine dans les hépatocytes et intercellulaire (photo n°8). Des cellules géantes peuvent être retrouvées, mais en petit nombre et sans 'hydropic swelling' (ballonisation hydroptique : photo n°8 ). Ces lésions ne sont pas pathognomoniques et peuvent être retrouvées dans les hépatites néonatales par exemple.
Progressivement l'oedème portal et la prolifération ductulaire apparaissent, ainsi que l'accumulation d'un infiltrat lymphocytaire dans les régions portales et polymorphonucléaires entre les canaux biliaires (photo n°5). La réaction ductulaire résulte d'une multiplication des canaux existants et d'une métaplasie ductulaire des asinus hépatocytaires. L'augmentation de la prolifération ductulaire est associée à une fibrose progressive périductulaire ( photo n°5) et bientôt suivie d'une accumulation de concrétion biliaire dans la lumière biliaire (stase biliaire : photo n°9). Cette prolifération ductulaire est l'un des signes les plus pathognomoniques de l'atrésie des voies biliaires ( 69 ), mais cette réaction n'est pas précoce et n'apparaît qu'après 6 semaines de vie.
Après la cholestase, la fibrose portale progresse menant à une cirrhose biliaire. Si l'obstruction biliaire n'est pas levée (par une porto-entéro-anastomose), les lésions progressent avec apparition de nodules de régénération et fibrose septale, définissant une cirrhose biliaire secondaire ( photo n°6).
En plus des 3 phénomènes lésionnels de base (stase biliaire, prolifération ductulaire et fibrose), un certain nombre de changements dégénératifs peut apparaître dans les canaux biliaires sous forme d'irrégularité de l'épithélium bordant (vacuolisation, pycnose, atrophie, infiltration de cellules inflammatoires).
Un épaississement progressif de la membrane basale survient, souvent associé à une fibrose périductulaire, menant progressivement à une atrophie, voire à une disparition de l'épithélium biliaire, puis à une ductopénie.
ANATOMIE :
L'anatomie de la plaque hilaire en définit 4 types (85) selon Schweizer et jusqu'à 6 types selon Tan (48) :

Le type 1 comprend une répartition normale des canaux biliaires en 3 zones centrales et 2 latérales ; le type 2 comprend des canaux biliaires latéraux très petits; le type 3 ne comprend plus de canaux biliaires latéraux; le type 4 ne comprend ni canaux latéraux, ni centraux.
La répartition des canaux biliaires, leur nombre et leur diamètre au niveau de la plaque hilaire dépendraient de l'âge à l'opération et seraient d'importants facteurs pronostics pour certains auteurs (89, 70 ,33,9, 71 , 72 ,34, 73 , 74 ,23, 75 , 76 ). Ce facteur déjà cité par Kasai en 1968 (23), est largement controversée par d'autres auteurs ( 77 , 78 , 79 ,30). Le degré de fibrose et la disparition des canaux biliaires sont également de mauvais facteurs pronostics (30,85).
En effet, une étude en 1998 a démontré la relation entre le degré de fibrose intra-hépatique et l'âge à l'opération, celle-ci augmentant drastiquement à partir de la 7ème semaine, suivie d'une diminution du taux de survie postopératoire ( 80 )
Pour d'autres auteurs, les corrélations entre le diamètre, le nombre des canaux biliaires et la survie ne sont pas retrouvées (48,46,74, 81 ,137,139), mais d'autres facteurs histologiques sont pris en compte :
-
Le degré d'inflammation hilaire (inversement proportionnel à la survie (48,81): plus l'opération est difficile à réaliser, plus elle a de chance de succès. L'absence d'inflammation, est le signe d'une fibrose étendue et d'une oblitération complète, de mauvais pronostic)
-
Importance de la fibrose et de l'inflammation intra-hépatique (77, 82 ,34,80);
-
La présence de cellules géantes, de nécrose focale et d'inflammation nodulaire ( 83 ,8).
Pour certains auteurs (34,74,81) il n'y a pas de relation linéaire entre l'histologie et l'âge opératoire. Ceci témoigne d'un processus fibrotique hétérogène et discontinu (non ascendant) avec participation active de l'épithélium biliaire au processus lésionnel (59,52,34). La preuve en est l'aggravation des lésions intra-hépatiques post porto-entéro-anastomose. Ceci suggère que la pathogénie de l'atrésie biliaire n'est pas uniquement faite d'obstructions biliaires (34) (théorie controversée par Ohi ( 84 )). Les canaux bilaires interlobulaires continuent de disparaître et la cirrhose se développe, malgré un drainage biliaire satisfaisant, témoin soit d'une obstruction persistante, de cholangites à répétition ou de la poursuite de l'atteinte initiale (par exemple virale).
Une étude de histologique effectuée avant, pendant puis après une porto-entéro-anastomose et également post-transplantation, montrent que la disparition des canaux bilaires interlobulaires dérive d'un processus obstructif imprévisible, pendant la cicatrisation post-porto-entéro-anastomose.
6. Approche diagnostique
Il n'existe pas de critère ou de moyen diagnostic prénatal, sauf à l'occasion de la découverte d'une image liquidienne sous-hépatique pouvant signer une atrésie de type kystique, d'une activité très basse de la gamma GT dans le liquide amniotique à la 18ème semaine ou d'une activité élevée de la gamma GT dans le sang foetal (89, 85 ).
Diagnostic différentiel des causes de cholestase néonatales :
 Graphique : Hyperbilirubinémie conjuguée
Graphique : Hyperbilirubinémie conjuguée
Chez le nouveau-né et le nourrisson, le diagnostic d'atrésie des voies biliaires doit être évoqué devant toute persistance d'un ictère après le 10ème jour de vie, signant une cholestase, dont le diagnostic est une urgence. Tout doit alors être mis en oeuvre pour un diagnostic rapide, avant l'âge d'un mois, de façon à optimaliser les chances de succès opératoire en cas d'AVB (25,24, 86 , 87 , 88 ,131,128).
Le diagnostic comprend plusieurs étapes :
1) La clinique : le nouveau-né présente un ictère accompagné d'une décoloration progressive des selles (retardée dans 15 % des cas) ( 89 ), d'urines foncées, en rappelant que les urines chez un nouveau-né sont totalement incolores en temps normal. La présence d'une hépatomégalie ferme ou d'une splénomégalie, d'ascite et d'une circulation collatérale, reflets de l'hypertension portale, n'apparaissent que plus tard. Le nouveau-né est par ailleurs en bon état général, avec un poids de naissance normal, une prise pondérale croissante initialement, un examen neurologique, cardiaque et un faciès normal.
2) Examens biologiques : hyperbilirubinémie conjuguée, avec augmentation de la phosphatase alcaline, de la gammaglutamyl-transférase et des transaminases, signant une cholestase dont l'origine reste multiple. Il n'existe pas de parallélisme entre l'importance de la cholestase et le degré d'hyperbilirubinémie. La fonction hépatique est, quant à elle, conservée (albumine, taux de prothrombine, facteurs de coagulation) durant les premières semaines.
3) Imagerie (131,132,135) : l'échographie présente de nombreux pièges chez le nouveau-né et le nourrisson, car la voie biliaire principale normale n'est pas visible. Elle peut cependant apporter des arguments en faveur de l'affection, mais n'est pas suffisante au diagnostic. On peut montrer l'absence de vésicule biliaire, mais la présence d'une voie biliaire n'exclut en aucun cas le diagnostic, l'atrésie pouvant être limitée au canal hépatique. La recherche doit se porter sur les anomalies spléniques (polysplénie) et vasculaires (absence de veine cave inférieure), ainsi que digestives (situs inversus) parfois associées, pouvant renforcer la présomption de diagnostic.
La scintigraphie biliaire est souvent difficilement interprétable chez le nouveau-né et n'apporte pas d'éléments différents d'un simple examen attentif des selles. En effet la scintigraphie va indiquer s'il existe un passage de bile dans le tube digestif, tout comme l'examen des selles. Cependant le contraire n'est pas vrai, et l'absence de coloration des selles ne prouve en aucun cas la présence d'une AVB.
La cholangioIRM quant à elle, est encore en voie d'évaluation chez l'enfant.
4) La biopsie hépatique : est souvent très utile, afin d'exclure d'autres atteintes hépatiques ne requérant pas de chirurgie comme l'hépatite néonatale à cellules géantes. Assez souvent, en cas de forte suspicion d'AVB, la biopsie hépatique est effectuée au moment de l'exploration chirurgicale, qui débute toujours par une tentative de cholangiographie.
5) On peut encore citer l'ERCP (cholangio-pancréatographie rétrograde endoscopique), pratiquée dans certains centres et la laparoscopie afin de visualiser la vésicule et pratiquer éventuellement une cholangiographie. Ces techniques sont actuellement encore à l'étude.
Dans tous les cas il est indispensable de procéder aux examens nécessaires pour exclure une atteinte infectieuse ( TORCH, syphilis, sepsis, Escherichia coli), métabolique ( déficit en alpha-1-antitrypsine, mucoviscidose, tyrosinémie, fructosémie, galactosémie, hypothyréose, maladies peroxysomiales et mitochondriales), ainsi que toute atteinte syndromique comme le syndrome d'Alagille ( radio de thorax avec une vertèbre en papillon, échographie cardiaque avec une sténose de l'artère pulmonaire, ponction-biopsie de foie avec paucité des voies bilaires et examen ophtalmologique révélant un embryotoxon postérieur).
7. Traitement (91,85,92,26,23,69,93,94,73,72,2,84,95,96,75,97,23,21,22,90)
Comme précédemment décrit, la première correction chirurgicale d'AVB corrigible date de 1928 par Ladd (15). Après de nombreuses tentatives infructueuses (18,21,22, 90 , 91 , 92 , 93 , 94 , 95 , 96 , 97 ) pour les formes non-corrigibles, Kasai et Suzuki développeront en 1959 l'hépato-porto-entérostomie (figure 8), transformant un certain nombre d'atrésies biliaires non corrigibles en corrigibles.
 Fig. 8 : Hépato-porto-entérostomie dite classique
Fig. 8 : Hépato-porto-entérostomie dite classique
La transplantation hépatique fût apportée comme nouvelle option thérapeutique par Starzl et al. en 1963 (28). Les premières transplantations furent grevées d'une incidence de décès si importante que cette méthode ne fût pas reconnue comme thérapeutique. Ce n'est réellement qu'à partir de 1980 que la transplantation hépatique vit le jour, grâce à la découverte de la cyclosporine. A l'heure actuelle, les 2 options thérapeutiques, l'hépato-porto-entérostomie et la transplantation hépatique sont complémentaires et sont les éléments essentiels d'un traitement séquentiel de cette affection.
La technique chirurgicale dite classique est :
Incision bi-sous-costale.
Tentative de cholangiographie, en cas de présence d'une vésicule biliaire et de sa lumière, afin d'établir le site de l'obstruction.
Libération du lit vésiculaire, et dissection le long du canal cystique vers le cholédoque. Dissection de celui-ci à rétro, jusqu'au hile hépatique.
La plaque hépatique, se présentant souvent comme une masse fibreuse, doit être libérée des structures vasculaires adjacentes ( artère hépatique et veine porte).
Poursuite de la dissection sur le plan postérieur de la veine porte, qui doit être écartée avec précaution, en évitant toute cautérisation pouvant détruire des canaux bilaires intrahépatiques.
Excision de la masse fibreuse en disséquant le plus latéralement possible et en profondeur, sans provoquer de saignement du parenchyme hépatique. Récemment les auteurs ont proposé une dissection allant plus loin latéralement avec semble-t-il davantage de succès (cf. ci-dessous). On peut alors évaluer l'écoulement biliaire en zone centrale mais également latéralement. Mise en place d'une compresse humide au hile hépatique, le temps de confectionner une anse jéjunale en roux-Y de 40 à 50 cm de long.
Anastomose termino-latérale à la plaque hilaire en suturant la paroi jéjunale au tissu conjonctif périductulaire par points séparés.
Les complications majeures premières furent les épisodes de cholangites ascendantes et l'insuffisance hépatique, toutes deux reliées à la stagnation ou au reflux intestinal selon les auteurs de l'époque, raison pour laquelle des modifications seront apportées à l'opération première de Kasai (figure 9)(136).
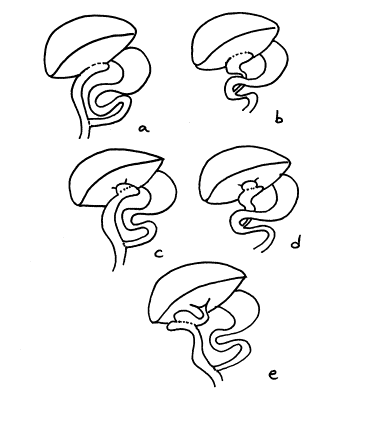 Fig. 9 : Différentes options chirurgicales (136) (a. hépatoportoentérostomie ; b. héatoportocholecystectomie ; c. anastomose kysto-jéjunale ; d. kystocholecystectomie ; e. cholecystectojéjunostomie)
Fig. 9 : Différentes options chirurgicales (136) (a. hépatoportoentérostomie ; b. héatoportocholecystectomie ; c. anastomose kysto-jéjunale ; d. kystocholecystectomie ; e. cholecystectojéjunostomie)
En 1970, Suruga créa l'opération de Suruga type I, avec une double stomie cutanée, en plus de l'hépato-porto-entéro-anastomose. (96)
La microchirurgie apparue en 1972 et fût appliquée aux hépato-porto-entéro-anastomoses en 1977, sous forme d'insertion d'une entérostomie sous-cutanée au pied distal du jéjunum appelé Suruga II. ( 98 ,96)(figure 10).
 Fig. 10 : Différents types d'opérations (96)
Fig. 10 : Différents types d'opérations (96)
En 1983, Kasai modifia son hépato-porto-anastomose en y additionnant une double anse en Y, dite Kasai II.
Les controverses ont été longues quant à la longueur de l'anse à monter. Certains auteurs pensent en effet que le flux ralenti par une anse trop longue prédispose aux cholangites, recommandant d'effectuer une anse très courte. D'autres ont prouvé que la juste longueur à adopter était de 40 cm, longueur habituellement appliquée ( 99 ,101).
Les techniques comportant une dérivation externe ont pour inconvénients de nécessiter une deuxième intervention pour leur fermeture et d'entraîner une spoliation biliaire et électrolytique ( 100 ,74) si elles sont totales ou d'être inefficaces si elles ne sont que partielles. De plus, l'hypertension portale peut provoquer au niveau de la stomie une dérivation porto-systémique avec hémorragie grave (74,79,100,67,46). Enfin à noter les diverses complications opératoires techniques en cas de transplantation hépatique ( 101 ,73,100).
Le facteur pronostic le plus important est l'efficacité du drainage biliaire (74,9). Celui-ci est surtout dépendant de l'anastomose à la plaque hépatique. Kasai, dans sa première vision, insista déjà sur l'importance du niveau de la section de la corde fibreuse (23,26).
En 1978, Kasai (26) préconise une dissection large, sur le plan postérieur de la veine porte. D'autres chirurgiens, tels Ohi (69), en 1985, vont plus loin, en disséquant latéralement la porta hepatis puis plus en profondeur, dans le parenchyme hépatique, comme Endo en 1983 (102).
Schweizer reprendra l'anatomie de la plaque hépatique, déterminant les différents types de 1 à 4, selon la présence de canaux biliaires centraux et latéraux (zones 1,2,3 de la figure 11) (70)
 Fig. 11 : Différentes zones de répartition des canaux biliaires. (70) (HA: artère hépatique PV: veine porte BD: voies biliares ZI,II,III : zones 1,2,3)
Fig. 11 : Différentes zones de répartition des canaux biliaires. (70) (HA: artère hépatique PV: veine porte BD: voies biliares ZI,II,III : zones 1,2,3)
Dès lors, la dissection devra être également repoussée latéralement sous les structures vasculaires, afin d'obtenir les meilleures chances de flux (60,76,91,92, 102 ). La meilleure façon d'accéder à la dissection sous-portale gauche est de procéder à la section du ligament d'Arantius (figure 12) (93), permettant d'obtenir une bien meilleure vision en soulevant la branche gauche de la veine porte et l'absence de compression veineuse porte en postopératoire.
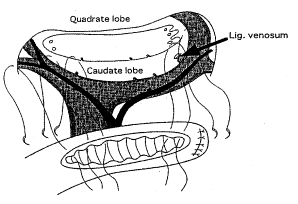 Fig. 12 : Position du ligament d'Arantius (venosum) par rapport à la plaque hilaire (93) (1. Veine porte (VP) ; 2. Branche G et D de la VP ; 3. Portion ombilicale de la VP ; 4. VP pour le segment 3 ; 5. Ligament d'Arantius (ligamentum venosum) ; 6. Anse intestinale)
Fig. 12 : Position du ligament d'Arantius (venosum) par rapport à la plaque hilaire (93) (1. Veine porte (VP) ; 2. Branche G et D de la VP ; 3. Portion ombilicale de la VP ; 4. VP pour le segment 3 ; 5. Ligament d'Arantius (ligamentum venosum) ; 6. Anse intestinale)
Depuis 1963 (68), une nouvelle option thérapeutique fut amenée par Starzl (27,28,29) : La transplantation hépatique. Dans les premières séries, les résultats des transplantations hépatiques pour les atrésies des voies biliaires étaient moins bons que pour d'autres indications, en raison des complications dues à l'hépato-porto-entéro-anastomose (hémorragie, perforation intestinale). Dès lors, certains auteurs ont suggéré en 1984 la possibilité d'une transplantation hépatique primaire (8,83), largement controversée par d'autres séries et études ( 103 , 104 ,25,69,67,73,110).
Dans le passé, la principale cause de décès était le temps d'attente en liste, en raison du manque de greffons de foie entier compatible. Depuis l'avènement des réductions hépatiques et des foies partagés (split) où un foie (donneur) est partagé entre deux receveurs, les transplantations hépatiques se font également chez des enfants de moins de 10 kg.
Il est maintenant clairement établi que ces deux traitements sont complémentaires plutôt que compétitifs. En effet, l'hépato-porto-entéro-anastomose amène dans 2/3 des cas les enfants vers de meilleures conditions pour une transplantation hépatique et augmente leur chance de survie postopératoire, et dans 1/3 tiers des cas vers la guérison, sans nécessiter de transplantation hépatique et donc d'immunosuppression à vie (73,110).
Les indications pour la transplantation hépatique restent donc (72,2,94,73):
-
la cirrhose avancée, avec perte de la fonction synthétique (facteur V);
-
l'absence de croissance staturo-pondérale;
-
l'hypertension portale avec hémorragie digestive, seulement si accompagnée d'ictère (car sans ictère, le traitement est une sclérothérapie) (25, 105 );
Selon Kasai, l'indication à la transplantation hépatique primaire sans portoanastomose préalable, se base sur les valeurs de bilirubine, les signes d'hypertension portale (25) et un âge de plus de 120 jours à l'opération avec une cirrhose avancée. Mais même ces critères sont à l'heure actuelle controversés ( 106 ).
La contribution de l'hépato-porto-entéro-anastomose dans le traitement de l'atrésie des voies biliaires peut être résumée ainsi : dans plus 20 à 30 % des cas, les patients vont vivre sans ictère et atteindre l'âge adulte, en étant « guéris » (80% selon Ohi) (72), bien qu'avec un certain nombre de problèmes (fibrose, hypertension portale). Il est possible qu'avec le suivi s'allongeant, ces patients nécessitent également une transplantation. Néanmoins leur croissance se sera déroulée sans immunosuppression.
Dans un autre tiers des cas, l'opération sera palliative, les patients auront une survie plus longue, et deviendront dès lors candidats à une transplantation hépatique dans un délai de 2 à 15 ans, en raison de cholangites récurrentes, du prurit intraitable, d'une cholestase persistante, d'un retard staturo-pondéral, d'un syndrome hépato-pulmonaire, puis saignement et finalement insuffisance hépatique. Les patients ayant survécu 20 ans à l'opération de Kasai sont encore peu nombreux, par conséquent le pourcentage exact de ceux qui nécessiteront une TH n'est pas connu.
Les 30 à 40 % restant ne tireront aucun bénéfice de l'hépato-porto-entéro-anastomose et devront rapidement bénéficier d'une transplantation hépatique (2,88,67,70,72,74,82, 83,100, 107 , 108 , 109 ,110).
8. Complications
Après une porto-entéro-anastomose, un certain nombre de complications peuvent survenir, influençant à long terme le pronostic. Ces complications sont : les cholangites bactériennes, la fibrose hépatique et l'hypertension portale ou les troubles métaboliques liés à la cholestase.
Ces complications peuvent être précoces, comme les cholangites, ou tardives comme l'hypertension portale, les varices oesophagiennes ou l'hypersplénisme, conséquences de la fibrose hépatique.
Une étude menée en 1992 montre la relation existante entre l'âge tardif à l'opération, les épisodes de cholangites précoces, le nombre de réopérations, l'hypertension portale élevée lors de l'opération et la survenue de complications tardives (99, 110 ). Une autre étude révèle la relation directe entre l'âge à l'opération et le degré de fibrose hépatique, influençant le développement d'une hypertension portale et la survie (80) :
1) Les cholangites (113) :
Une infection de l'arbre biliaire se diagnostique grâce aux critères cliniques classiques associant : température (80 %), le malaise général, hépatomégalie (60 %), élévation des paramètres infectieux (80 %), de la bilirubine (20-40 %) et des enzymes hépatiques (40 %). Mais il existe des formes atypiques où les symptômes cliniques tels que température ou malaise général manquent. Dès lors, le diagnostic peut être suspecté en cas d'élévation transitoire des tests hépatiques ou des paramètres infectieux. Il nous est facile de conclure que de nombreux épisodes de cholangites passent inaperçus. Les hémocultures ne sont positives que dans 20 à 50 % des cas ( 111 , 112 ).
Les épisodes récurrents de cholangites favorisent l'apparition d'une cirrhose, d'hypertension portale, de varices oesophagiennes, d'ictère, d'hypersplénisme et de décès ( 113 ,112,81,80,86,99,101,111,100,26,25,69, 114 , 115 ), diminuant le pourcentage de survie à 5 ans et précipitant le besoin d'une transplantation hépatique.
Leur fréquence varie selon les séries et les critères diagnostics utilisés. Les fréquences retrouvées varient entre 30 % ( 116 , 117 ,134) à 69 % (57) et 90 % des cas (112,111). La fréquence varie également selon les races d'après certains auteurs (9) et le type d'opération, les cholecysto-jéjunostomie ayant un taux très bas de cholangite (9,67).
Le mécanisme induisant les épisodes de cholangites n'a pas encore été prouvé. Une des raisons est la disparité de fréquence de cholangites dans des séries de patients traités de la même manière. L'ascension de micro-organismes depuis l'intestin (111,113,72) et la stase biliaire (111,113,117,69,100,101,79) jouent un rôle important dans la pathogénèse. Par ailleurs, les patients n'ayant aucun flux biliaire n'ont pas de cholangite (67,9,107,105). D'autres explications ont été émises afin d'expliquer la pathogénèse infectieuse comme une destruction du drainage lymphatique au niveau du hile hépatique (97) ou par voie hématogène, ou encore un reflux du contenu intestinal remontant de l'anse montée vers le hile hépatique (115).
Les épisodes de cholangites se retrouvent durant 2 périodes distinctes :
- Le plus fréquemment (105) tôt en postopératoire, directement liée à l'anastomose bilio-digestive. Ces épisodes fréquents sont de mauvais pronostic (113,117,11,80,101). Ils apparaissent le plus souvent dans les premiers jours postopératoires jusqu'au 9ème mois.
La fréquence des cholangites diminue en principe progressivement entre la 1ère et la 2ème année en postopératoire (9,79,67).
- Le deuxième pic de fréquence, beaucoup plus tardif, se situe vers la 2ème année postopératoire, et est directement lié à une stase biliaire due à une obstruction partielle de l'anastomose bilio-digestive, chez des patients présentant par ailleurs un bon flux biliaire en postopératoire (100). Ces épisodes sont nettement moins dangereux pour le développement d'une cirrhose hépatique (112).
Les principaux micro-organismes retrouvés dans les cholangites sont : Escherichia coli, Enterobacter cloacae, Klebsiella pneumonie, Pseudomonas aeroginosa, Acinetobacter et Salmonelle, toutes des bactéries entériques (111).
La prévention des cholangites est un facteur crucial pour maintenir un bon flux biliaire et différents types de reconstruction ont été proposés (69) :
-
diversion partielle ou totale du conduit intestinal par une stomie;
-
formation d'une valve intestinale (Lilly ou Tanaka) (69);
-
réopérations itératives pour améliorer ou restaurer un flux bilaire, d'abord obtenu.
Aucune n'a pu prévenir de façon optimale les épisodes de cholangites (69,100,9,79, 118 ). Les stomies ont un peu diminué la sévérité des épisodes, mais non leur nombre. De plus, les stomies, ainsi que les reprises opératoires (72) ne sont plus indiquées depuis l'avènement de la transplantation hépatique celle-ci étant grevée d'une augmentation nette de la morbidité proportionnelle au nombre des reprises opératoires (24,100,73,46,83,118).
Il a été proposé qu'une anse en roux Y de 40 cm diminue le nombre d'épisodes de cholangites (101), avec une fréquence de cholangites de plus de 60 % en cas d'une anse de moins de 40 cm, diminuée à 10,5 % avec une anse de plus de 40 cm de long.
Du point de vue médical, de nombreuses études ont montré l'importance d'une antibiothérapie prophylactique, associée à des traitements cholérétiques (glucagon, prostaglandine) (69, 119 ,60), ainsi que des anti-inflammatoires, tels que les corticostéroïdes. En effet, les corticostéroïdes sont non seulement de puissants anti-inflammatoires, diminuant l'oedème anastomotique, mais ont également une action cholérétique ( 120 , 121 ) en augmentant le flux biliaire par une stimulation de la fraction libre des sels biliaires, par induction d'une pompe Na-K ATPase et augmentant le transport électrolytique.
Plusieurs études (67,60,138,121,119) ont montré en effet le bénéfice de tels traitements, avec une diminution de l'incidence de cholangites à 30 % par une augmentation du flux biliaire après chaque bolus.
Dans l'année 1985, certains auteurs recommandaient des pushs de stéroïdes allant de 10 à 20 mg/kg/dose sur 4 à 7 jours, jusqu'à 10 jours (121,69), ou des doses dégressives sur plusieurs semaines (119,138).
Une étude récente (138) met en évidence les bénéfices du traitement corticostéroïde non seulement par son effet cholérétique, mais surtout par son effet immunosuppresseur. Même s'il n'y a pas encore de réelles preuves, une étiologie immunologique dans la pathogénèse du processus destructeur touchant les voies biliaires intra et extra-hépatiques, par l'expression de molécules d'adhésion activant les lymphocytes et macrophages, est actuellement reconnue. Les stéroïdes semblent avoir un effet suppresseur sur l'expression de ces molécules d'adhésion.
Aucune complication liée au traitement corticostéroïde n'a été jusqu'alors décrit dans toutes ces études (infections fongiques, complications métaboliques ou gastro-intestinales).
2) L'hypertension portale :
L'hypertension portale (HTP), conséquence de la survenue d'une fibrose hépatique, et ses manifestations cliniques comme l'ascite, l'hépatosplénomégalie, les varices oesophagiennes, apparaissent dans 29 % des cas et ce malgré le rétablissement d'un flux biliaire. Celle-ci survient même chez des patients anictériques ( 122 ), avec une fréquence de 34 à 76 %. Elle est déjà présente dans la plupart des cas d'atrésie des voies biliaires lors de l'opération et augmente proportionnellement selon l'âge opératoire (25, 123 ) (dans 30 % des cas selon Valayer (81) et Howard (118)).
Les épisodes de cholangites récurrents sont un facteur de risque connu (25,9,101) pour le développement d'une HTP.
Les hémorragies digestives hautes surviennent dans 20 à 60 % des cas. Leur traitement initial est la sclérothérapie en l'absence de cirrhose hépatique avérée.
L'hypersplénisme s'accompagne d'une sévère thrombopénie, avec possible hémorragie du tractus digestif. L'embolisation splénique partielle (67,105,109) est recommandée plutôt que la splénectomie au vu des risques infectieux qu'elle comporte.
Enfin, le syndrome hépato-pulmonaire, caractérisé par la formation de shunts artério-veineux intrapulmonaires et hypertension hépato-pulmonaire, est parfois rencontré. Son étiologie est incertaine (médiateurs chimiques altérant la résistance du lit vasculaire pulmonaire).
Radiologiquement, on peut déceler avec une simple échographie la direction du flux portal qui en cas d'hypertension portale est inversé (hépatofuge), se déversant ainsi dans les réseaux veineux avoisinants, entraînant hypersplénisme et varices oesophagiennes.
3) Les troubles métaboliques :
De nombreux problèmes liés à la dysfonction hépatique et à la cholestase peuvent apparaître, comme les troubles de la coagulation, par défaut de synthèse des facteurs de coagulation, la malabsorption des graisses et de vitamines liposolubles (A,D,E,K), zinc, cuir, calcium et fer, pouvant conduire à de graves hémorragies et à des défauts de croissance staturo-pondérale.
4) Conclusion (82,69) :
Le pronostic à long terme est bien sûr directement lié à l'établissement d'un flux biliaire correct par l'hépato-porto-entéro-anastomose. Cependant même en cas de bon flux biliaire et sans ictère, la plupart des patients développent un certain degré de fibrose hépatique et d'hypertension portale.
Chez les enfants ayant un flux biliaire correct, la survie à 10 ans est de 73 à 92 % avec le foie natif (33,25), voire même une amélioration après 15 ans selon Kasai (25).
Chez les patients où l'ictère persiste et le flux biliaire est inadéquat, le taux de survie à 3 ans diminue à 20 % (100). Chez ces patients, les bénéfices de l'opération sont d'obtenir une croissance et d'atteindre un âge ainsi qu'un poids permettant une transplantation hépatique dans de meilleures conditions, avec une moindre mortalité.
D'importants facteurs influencent ce pronostic :
-
l'âge à l'opération ;
-
la taille des canaux biliaires de la plaque hépatique ;
-
la technique et l'expérience du chirurgien :
-
le degré d'atteinte intra-hépatique ;
-
la fréquence des épisodes de cholangites ;
-
la sténose anastomotique.
La transplantation hépatique est dès lors nécessaire chez les patients présentant une dysfonction hépatique synthétique, accompagnée d'un ictère, de troubles de croissance, une coagulopathie ou une hypertension portale intraitable, avec des hémorragies digestives hautes récurrentes et une splénomégalie.
9. Matériel et méthodes
Depuis août 1989 jusqu'à août 2001, 23 enfants porteurs d'une atrésie des voies biliaires ont été traités initialement dans le service de Chirurgie pédiatrique à l'Hôpital Cantonal de Genève. Parmis ces 23 cas, 19 ont bénéficié d'une porto-entéro-anastomose.
Les 4 autres enfants nous ont été référés à plus de 4 mois de vie et ont bénéficié directement d'une transplantation hépatique.
Dans le même laps de temps 27 enfants nous ont été référés pour une transplantation hépatique orthotopique en raison d'un Kasai partiellement ou non fonctionnel effectué ailleurs.
Pour notre étude nous avons réparti les cas en 3 groupes :
Le groupe A : patients traités initialement à Genève :
subdivisé en 2 sous-groupes :
A1 : traitement par porto-entéro-anastomose
A2 : traitement par transplantation hépatique
Le groupe B : patients référés après un échec de Kasai effectué ailleurs ;
Le groupe C : ensemble des enfants transplantés ( reprenant les patients des groupes A et B)
1) Le groupe A1 :
A Genève, le traitement est tout d'abord médical en substituant les vitamines liposolubles non absorbées par la cholestase (ADEK) sous forme orale ou intramusculaire.
La préparation préopératoire ne comporte ni lavement, ni prophylaxie antibiotique. Nous prélevons bien sûr un groupe sanguin avec cross match maternel et gardons en réserve 3 unités de sang.
Notre technique chirurgicale est :
Incision bi-sous-costale étendue un peu à droite.
Prélèvement d'ascite pour un examen bactériologique.
Repérage de la vésicule biliaire et tentative de cholangiographie si une lumière persiste. Biopsie hépatique avant la manipulation du foie, puis dissection du pédicule hépatique. Repérage de l'artère cystique que l'on suit jusqu'à l'artère hépatique droite.
Section de l'artère cystique puis désinsertion partielle de la vésicule biliaire, permettant d'aborder le cholédoque du côté duodénal. Ouverture du cholédoque à la recherche d'une possible lumière. En cas de fibrose complète une ligature est placée du côté duodénal et la dissection est poursuivie du côté proximal. Désinsertion du reliquat de la vésicule, puis dissection du canal cystique et du cholédoque permettant d'atteindre la plaque hépatique. En général les voies biliaires extrahépatiques ne représentent en fait qu'un cordon fibreux.
Dissection de l'artère hépatique droite et segmentaire 5 et 6.
Poursuite de la dissection nous amenant à l'artère hépatique gauche. En soulevant l'artère, préparation de la veine porte gauche puis droite, progressivement décollées mais sans aborder le tronc commun.
Dissection latérale droite mettant en évidence les bifurcations artérielles, et à gauche la bifurcation entre la part ombilicale de la veine porte et la branche pour le segment 3. Section du ligament suspenseur et extériorisation du foie. (Photo n°12)
Ouverture du petit épiploon et section du ligament triangulaire gauche permettant de s'assurer de l'absence d'artère hépatique gauche venant de la coronaire stomachique.
Préparation de la plaque hépatique (Photo n°13) par dissection latérale gauche au nouveau de la bifurcation ombilicale et du segment 3 de la veine porte et repérage du ligament venosum ou ligament d'Arantius, apparaissant juste postérieurement à la bifurcation entre les branches portes (Photo n° 14). Section du ligament, libérant la branche gauche de la veine porte et permettant une meilleure préparation de la plaque hépatique jusque derrière cette bifurcation. Cela permet ainsi de remonter jusqu'à la partie ombilicale de la veine porte.
La plaque hépatique est préparée latéralement ainsi que postérieurement à la veine porte, c'est-à-dire jusqu'au lobe caudé. A droite poursuite également de la dissection le plus latéralement possible. Ligatures des petites branches portes du lobe caudé.
Section la plaque hépatique en tenant le reste fibreux de la voie biliaire tout contre le parenchyme hépatique en laissant une très fine membrane de la plaque hépatique en partant très loin latéralement à droite en poursuivant cette dissection postérieurement et en avant et en allant à gauche jusqu'au ligament venosum.
Mise en place de Papavérine sur les artères pour éviter le spasme, et de compresses très chaudes sur le reste de la plaque hépatique avant le repositionement du foie dans l'abdomen.
Préparation de l'anse en Roux-Y à l'aide de la première anse jéjunale en s'assurant d'avoir une anse montant facilement, par libération vasculaire mésentérique en ménageant l'arcade bordante.
Section de l'anse jéjunale à l'agrafeuse et enfouissement de la ligne d'agrafes par un surjet. Confection du pied de l'anse mesurant 50 cm, recoupe de l'extrémité distale proximale au niveau des agrafes, et incision sur le bord anti-mésentérique jéjunale du pied de l'anse.
Confection d'une anastomose termino-latérale sur le bord anti-mésentérique, en coiffant le segment proximal, par deux hémi-surjets. Fermeture de la brèche mésentérique.
Création ensuite de la fenêtre trans-mésocolique à droite du pylore, mobilisation de l'anse jéjunale à travers cette fenêtre, puis re-extériorisation du foie.
La porto-entéro-anastomose est effectuée par une incision sur le bord anti-mésentérique de l'anse montée, en prenant la partie intestinale extra-muqueuse que l'on anastomose sur les bords de la plaque hépatique, par deux surjets postérieurs en arrière de la veine porte sur le bord postérieur de la plaque hépatique, stoppés latéralement puis complétés par deux autres surjets, toujours sur les bords extrêmes de la plaque hépatique, se terminant en avant. Fermeture de la brèche trans-mésocolique, repositionnement du foie dans l'abdomen et irrigation.
Tous les enfants ont bénéficié d'une antibiothérapie per et postopératoire de Métronidazole et de Ceftriaxone, avec un relais per os durant 3 mois.
Dans 5 cas, nous avons introduit un traitement de corticostéroïdes en postopératoire, à raison de 2 mg/kg/j. pendant 10 jours.
Leur régime alimentaire a été substitué en lipides à chaînes moyennes durant les premiers temps.
2) Le groupe A2 :
Les enfants traités initialement à Genève mais présentant au moment du diagnostic un âge trop avancé et une histologie hépatique nettement défavorable pour tenter une porto-entéro-anastomose, ont bénéficié d'une transplantation hépatique.
Ces enfants sont également regroupés dans le groupe C.
3) Le groupe B :
Représente l'ensemble des enfants nous étant référés après une porto-entéro-anastomose, elle-même effectuée ailleurs.
Ce groupe d'enfants est bien-sûr très disparate de par les différents types d'interventions effectuées ( Suruga, Stomies etc... )
Les enfants référés ont étés suivis par une collaboration étroite entre le centre référent et notre centre, où nous avons recueilli les données.
4) Le groupe C :
Regroupe l'ensemble des enfants ayant bénéficié d'une transplantation hépatique dite primaire ou suite à une porto-entéro-anastomose s'étant soldée par un échec.
Il comprend des enfants des groupes A et B ayant été transplantés.
Nous nous étendrons plus largement sur les groupes A1 et A2, représentant le sujet principal de cette thèse. Mais les autres groupes restent intéressants à titre de comparaison. Ils donnent en outre une idée de la survie globale que l'on peut espérer actuellement chez les enfants porteurs d'une AVB.
Pour cette étude, nous avons pris en compte :
-
l'âge au moment du diagnostic ;
-
l'âge à l'opération ;
-
les valeurs de bilirubine préopératoires et postopératoires les plus basses et leur délai d'installation;
-
la fréquence des complications sous forme de cholangites, leur nombre et leur délai d'apparition;
-
l'hypertension portale sous forme d'ascite et/ou de varices oesophagiennes ;
-
la croissance staturo-pondérale ;
-
le résultat du Kasai.
Pour les enfants ayant bénéficié d'une transplantation hépatique primaire ( groupe A2):
-
le moment de leur mise en liste ;
-
leur délai d'attente ;
-
leur âge et leur poids lors de la transplantation hépatique ;
-
leur taux de survie.
Les taux de survie ont étés calculés sur la base d'une courbe de survie selon Kaplan Meyer.
La comparaison des courbes a été effectuée à l'aide du Logrank test et la comparaison des proportions à l'aide du test exact de Fisher.
Nous avons également utilisé une régression logistique à la recherche d'une association entre l'âge à l'opération et la nécessité d'une greffe.
10. Résultats
1) LE GROUPE A ( tableau n°1):
- Groupe A1 : 19 enfants ont bénéficié d'une porto-entéro-anastomose ;
- Groupe A2 : 4 enfants ont directement étés transplantés ;
Le collectif se compose de 14 filles (60,8 %) et de 9 garçons (39,1 %).
3 patients sont porteurs d'un syndrome de polysplénie (2 filles et 1 garçon).
Pour le groupe A1 :
L'âge de référence varie entre 2 et 18 semaines pour le groupe A1 et entre 30.2 et 61 semaines pour le groupe A2.
Le délai entre le moment de l'admission et l'opération est de 3,5 jours en moyenne.
L'âge à l'opération varie pour le groupe A1 entre 3,8 et 18 semaines (26,6 et 126 jours), avec une moyenne de 62,3 jours.
| Tableau 1 : Description du collectif |
| |
Groupe A1 =
porto-entéro-anastomose selon Kasai |
Groupe A2= Transplantation immédiate |
| Patients ( n ) |
19 |
4 |
| Sexe ratio M/F |
11/8 |
3/1 |
Age de référence
( semaines) |
2-18
( moyenne: 8,1) |
30.2-61
( moyenne: 40.5 ) |
Age à l'opération
( semaines) |
3.8-18
( moyenne: 8,9 = 62 jours ) |
37,7-124
( moyenne: 85,8 = 1,7 ans ) |
| Succès |
10 ( soit 52,6 % ) |
|
| Succès partiel |
5 ( soit 26,3 % ) |
|
| Echec |
4 ( soit 21 % ) |
|
| Transplantation hépatique |
6 ( soit 31,5 % ) |
4 ( dont 1 retransplanté) |
| Décès |
3 ( soit 15,7%) |
0 |
Pour le groupe A2 :
L'âge lors des transplantations du groupe A2 est compris entre 37,7 et 124 semaines, soit 1,7 an en moyenne.
Le poids moyen lors des transplantations est de 10,3 kg (6,9 à 12,8 kg).
Leur attente en liste a été de 34 à 472 jours, soit 6,2 mois en moyenne.
1.1) GROUPE A1 : résultats de la porto-entéro-anastomose :
Les résultats postopératoires ont été classés en 3 groupes selon les valeurs de la bilirubine et selon la clinique :
Le groupe S : succès à long terme, avec une bilirubine à < 30 mmol/l ou patients anictériques, avec selles colorées ;
Le groupe P : succès partiel avec une bilirubine > ou = à 30 mmol/l et patients présentant une cholestase ;
Le groupe E : échec immédiat avec une bilirubine > 100 mmol/l et patients présentant des signes d'hypertension portale .
| Tableau 2 : Evolution à long terme en fonction du résultat primaire post-Kasai |
| |
Nombre
(n) |
Survie
avec FN |
TH |
Succès TH |
Délai entre Kasai et TH ( mois ) |
Décédés |
Perdus de vue |
| Groupe S: succès |
10 |
9 |
0 |
|
|
|
1 |
| Groupe P: succès partiel |
5 |
|
3 |
3 |
16,3 |
2 |
|
| Groupe E: échec |
4 |
|
3 |
3 |
7,6 |
1 |
|
| FN= foie natif TH= transplantation hépatique orthotopique Kasai= porto-entéro-anastomose. |
Groupe S : 52,6 % ( 10 sur 19) sont couronnés de succès, avec une survie de 90 % à 4,6 années (de 2 à 9 ans) et 1 perdu de vue ;
Groupe P : 5 ont un succès partiel et 4 ont été mis en liste :
Parmis ceux-ci, 3 ont bénéficié d'une transplantation hépatique, avec une survie de 100 % à 2 ans et 2 sont décédés. L'un présentait une cardiopathie contre-indiquant une greffe hépatique, et l'autre est décédé en liste d'attente d'un traumatisme crânio-cérébral ;
Groupe E : 4 ont présenté un échec immédiat ;
Parmis ceux-ci 3 ont bénéficié d'une transplantation hépatique dans un délai de 7,6 mois, avec un taux de survie actuel de 100 % de 6 à 66 mois. Un enfant est décédé en liste d'attente d'une occlusion intestinale avec ischémie.
En résumé sur les 19 enfants présentant une atrésie des voies biliaires traitée par une porto-entéro-anastomose, nous notons 84,2 % de survie et 15,7 % de décès. 10 enfants sur les 19 sont vivants avec leur foie natif et 6 sont transplantés avec succès. 3 sont décédés d'une autre cause mais compliquée par l'insuffisance hépatique.
 Graphique 3 : Survie totale des opérés avec un intervalle de confiance
Graphique 3 : Survie totale des opérés avec un intervalle de confiance
Age au moment de l'opération (tableau et graphique n°4) :
En fonction de l'âge à l'opération, on note que 7 sur 9 enfants opérés avant 60 jours de vie sont guéris, alors que seulement 2 sur 7 enfants opérés entre 60 et 90 jours de vie voinet leur opération couronnée de succès. Sur les 3 opérés après 90 jours il y a 1 succès, 1 succès partiel et 1 échec.
| Tableau 4 : Résultats du Kasai en fonction de l'âge lors de l'opération |
Age op.
(jours) |
Nombre total |
Succès (n) |
Partiel (n) |
Echec (n) |
Transplantés (n) |
Survie totale (%) |
Décès
(n) |
| < ; 60 |
9 |
7 |
2 |
0 |
1 |
88 |
1 |
| 60-90 |
7 |
2 |
2 |
3 |
4 |
71 |
1 |
| > ; 90 |
3 |
1 |
1 |
1 |
1 |
66 |
1 |
 Graphique 4 : Résultats du Kasai en fonction de l'âge lors de l'opération
Graphique 4 : Résultats du Kasai en fonction de l'âge lors de l'opération
Parmi les 3 enfants opérés à > 90 jours de vie, un présente un succès lors du dernier contrôle avec une bilirubine à 17,3 mmol/L, sans signe de cholestase (anictérique, selles normocolorées).
Les 4 patients du groupe A2, référés trop tardivement ont été jugés porteurs de lésions hépatiques irréversibles et ont tous bénéficié d'une transplantation hépatique avec succès. Leur taux de survie actuel est de 100 %.
Les patients ayant bénéficié d'une transplantation hépatique après un Kasai non fonctionnel (3) ou partiellement fonctionnel (3) ont un taux de survie de 100%. Leur attente moyenne a été de 6,57 mois et leur poids moyen lors de la transplantation hépatique était de 8,5 kg
 Graphique 5 : Courbe de survie post op en fonction de l'âge en jour lors de l'intervention
Graphique 5 : Courbe de survie post op en fonction de l'âge en jour lors de l'intervention
Selon une régression logistique (log-rank), ces résultats, en fonction de l'âge lors de l'opération, ne sont pas statistiquement significatifs (p=0,5) mais révèlent bien une tendance à avoir plus de chance de réussite, si l'enfant est opéré avant l'âge de 60 jours.
 Log-rank test for equality of survivor functions
Log-rank test for equality of survivor functions
Les cholangites (tableau et graphique n°6) :
Parmi les 19 cas, 12 ( 63%) ont présenté un épisode de cholangite et 5(26 % ) ont eu de 2 à 4 épisodes (entre 1 mois et 3 ans postopératoires).
7 enfants sur 10, avec un succès, ont présenté un épisode de cholangite et 20 % aucun.
Parmi les enfants avec un succès partiel (5 sur 19), 60 % ont présenté un épisode de cholangite et 40 % de 2 à 4 épisodes.
Parmi les enfants présentant un échec (4 sur 19) 50 % ont présenté un épisode de cholangite et 50 % de 2 à 4 épisodes.

| Tableau 6: Nombre de cholangites par rapport aux résultats du Kasai. |
| |
|
Nombre de cholangites |
| Résultat du Kasai |
n |
0 |
1 |
2 à 4 |
| Succès |
10 |
2 |
7 |
1 |
| Partiel |
5 |
0 |
3 |
2 |
| Echec |
4 |
0 |
2 |
2 |
L'hypertension portale ( graphique n°7):
Sur le total, 42 % des enfants vont développer une hypertension portale, 5 % accompagnée d'hémorragies digestives. Nous ne faisons pas d'emblée au cours du bilan pré-greffe d'oesogastroduodénoscopie, si bien que le pourcentage porteur asymptomatique de varices oesophagiennes n'est pas connu dans notre étude.
De l'ascite est présente dans 21 % des cas.
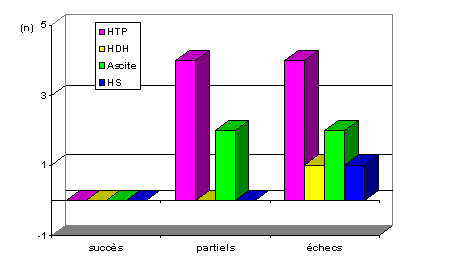 Graphique 7 : Complications en fonction du résultat opératoire et leur fréquence (HTP = hypertension portale ; HDH = hémorragie digestive haute ; HS = hypersplénisme).
Graphique 7 : Complications en fonction du résultat opératoire et leur fréquence (HTP = hypertension portale ; HDH = hémorragie digestive haute ; HS = hypersplénisme).
2. LE GROUPE B (Tableau n°8) :
27 enfants nous ont été référés principalement de 4 centres de Chirurgie pédiatrique suisse, 1 de Paris et 1 de New-York, après un Kasai partiellement ou non fonctionnel, en vue d'une transplantation hépatique orthotopique.
Le collectif se compose de 14 filles (51 %) et de 13 garçons (49 %). Aucun ne présentait de syndrome de polysplénie.
Sur ces 27 enfants, 15 vont bénéficier d'une transplantation hépatique, 5 vivent avec leur foie natif et 6 sont décédés en liste d'attente. Un seul a été récusé et est décédé en raison d'une hypertension pulmonaire, contre-indiquant une transplantation hépatique.
La survie totale de ce groupe est de 66 % (18 sur 27).
L'âge moyen à l'opération des enfants vivant avec leur foie natif était de 7 semaines.
Ceux ayant bénéficié d'une transplantation hépatique ou étant décédés, avaient été opérés en moyenne à l'âge de 8,6 semaines (de 4,4 à 15,6 semaines).
15 ont étés transplantés. Ces 15 enfants ont été transplantés à un âge moyen de 3.08 ans et 13 avec succès. 2 sont décédés de défaillance organique multiple respectivement 3 jours et 3 mois post-transplantation.
6 sont décédés en liste d'attente, tous avant 1997, après un temps d'attente moyen de 13.3 semaines (19 jours à 28 semaines). Deux étaient déjà en insuffisance hépatorénale lors de leur entrée et mise en liste. Depuis 1997, un changement de technique de transplantation a permis d'éviter une grande partie de décès en liste.
N'ayant pas à disposition le nombre total d'enfants opérés et suivis dans d'autres centres, aucune analyse des taux de succès ou d'échec, ni du rapport avec l'âge à l'opération ne peut être faite pour ce groupe.
 Tableau 8 : Prise en charge de 27 patients après échec d'un Kasai
Tableau 8 : Prise en charge de 27 patients après échec d'un Kasai
3. LE GROUPE C (Graphique et tableau n°9 ) :
Le groupe C comprend tous les enfants avec une atrésie des voies biliaires ayant bénéficié d'une transplantation hépatique, avec ou sans porto-entéro-anastomose préalable.
Depuis août 1989, 49 transplantations hépatiques orthotopiques chez les enfants ont été effectuées, dont 25 pour une atrésie des voies biliaires (52 %). 21 enfants étaient porteurs d'une porto-entéro-anastomose, 4 cas non. L'attente a été de 5,3 mois en moyenne. L'âge moyen lors de la transplantation hépatique est de 2,5 ans (médiane à 1,4 années). Le poids moyen est de 11,3 kg, avec une médiane à 8,5 kg
4 enfants (groupe A2) n'ont pas eu de porto-entéro-anastomose auparavant, en raison d'un âge et d'une fibrose hépatique trop avancée. Leur âge moyen lors de la transplantation hépatique était de 1,7 années et leur poids de 10,3 kg
En raison de 3 retransplantations, 28 transplantations ont étés faites :
8 transplantations ont été effectuées avec un foie entier (FE), toutes couronnées de succès. 17 ont été effectuées avec un foie réduit (FR) et 3 avec un split. Sur les 25 enfants transplantés, 3 ont dû être retransplantés en raison de non-fonction primaire ou en raison d'un rejet chronique. Une des enfants ayant bénéficié d'une retransplantation est décédée 4 mois plus tard à la suite d'une dysfonction organique multiple. Elle avait reçu les deux fois un split. Ce dernier décès remonte à 1994. Au total seuls 2 enfants sont décédés après TH dans une indication d'AVB ( en 1989 et 1994)
| Tableau 9 : Résultats des enfants transplantés avec ou sans Kasai préalable. |
| GROUPE C |
TH sans Kasai
( Groupe A2) |
TH avec Kasai
( Groupe A1) ( Groupe B) ( A1+B ) |
Total |
| |
|
GENEVE |
Ailleurs |
total |
|
| Nombre d'enfants |
4 |
6 |
15 |
21 |
25 |
| Durée moyenne en liste d'attente (mois) |
6.23 |
6.57 |
3.2 |
4.88 |
5.3 |
| Age lors de laTH (ans) |
1.7 |
1.27 |
3.08 |
2.1 |
2.5 |
| Poids à la TH (kg) |
10.3 |
8.5 |
11.7 |
10.1 |
11.3 |
| Technique opératoire de la 1ère TH |
1FE - 3FR |
3FE - 3FR |
4 FE - 9 FR -
2 split |
|
|
| Re-transplantation (n) |
1(FR) |
|
2 (1FR - 1split) |
|
|
| Décès post-TH (n) |
|
|
2 |
|
|
| Survie (%), recul (ans) |
100 à 3 ans |
100 à 3 ans |
86.6 à 5 ans |
90 |
92 à 4,3 ans |
| TH: transplantation hépatique orthotopique. FE: foie entier FR: foie réduit Split: foie partagé: foie droit pour un adulte et foie gauche pour un enfant |
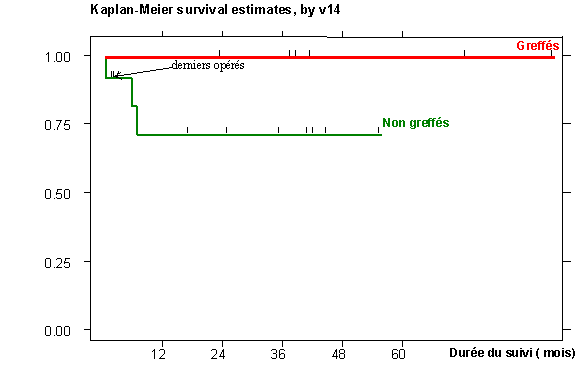 Graphique 9 : Courbe de survie postopératoire chez les greffés et non-greffés en mois
Graphique 9 : Courbe de survie postopératoire chez les greffés et non-greffés en mois
Selon une régression logistique ( log-rank) ces résultats ne sont pas statistiquement significatifs au vu du petit nombre de cas ( p=0.17).
 Log-rank test for equality of survivor functions
Log-rank test for equality of survivor functions
11. Discussion
Avant l'introduction de la porto-entéro-anastomose par Kasai en 1959, la majorité des enfants avec une atrésie des voies biliaires non corrigible n'était pas traitée et ils décédaient dans un tableau d'insuffisance hépatique dans les 19 mois (1).
Kasai et Suzuki (23) observèrent un flux biliaire après excision des reliquats fibreux des canaux biliaires extra-hépatiques et publiaient leurs premiers résultats en 1959.
De 1958 à 1976, 96 enfants seront traités, avec seulement 13 % de survie (69).
Ces résultats s'amélioreront nettement dès 1975, avec 63 % de survie, grâce à une meilleure technique opératoire et un âge à l'opération plus précoce.
Cette opération ne sera introduite en Europe qu'à partir de 1973 et les premiers résultats (tableau 1, les années 70) démontrent une survie moyenne de 38 %.
Durant ces premières années, de nombreuses modifications furent apportées au montage intestinal initial (69, 124 ), dont les principales sont(96,84) :
-
Kasai II, avec une double anse en Y;
-
Suruga I avec une hépatico-porto-entéro-anastomose;
-
Suruga II;
-
Samaguchi, avec une stomie;
-
Mikulicz, avec un stomie introduite par Lilly;
-
Tanaka, avec interposition d'un conduit et d'une valve;
-
Natajo, avec une longue anse en Y et une invagination;
-
Zhang, avec une longue anse en Y avec une valve;
-
Endo, avec un iléo-conduit
La technique ayant démontré les meilleurs résultats en terme de comorbidité est celle de Kasai, avec une anse en roux Y montée sur la plaque hépatique. La longueur du segment a été fixée à 40 cm (101).
Les années 80 furent marquées par l'apparition, grâce à Starzl (27,28,29) de la transplantation hépatique, dont les premiers résultats varient de 30% à 70% de survie à 5 ans (103).
Bien que les Japonais aient eu des résultats fort optimistes (90 %) de survie avec le foie natif (25), bon nombre d'auteurs citent plutôt le chiffre de 32% de survie à 10 ans avec le foie natif après Kasai. Certains pensaient qu'une transplantation hépatique orthotopique de novo serait plus favorable en raison des difficultés technique de la transplantation chez des enfant ayant été opérés selon Kasai. Mais cette théorie fut largement controversée par tous.
Plusieurs études ont même démontré qu'en dépit des difficultés rencontrées en regard des opérations précédentes, le taux de mortalité après transplantation ne diffère pas (68,2) entre les 2 groupes, avec une survie totale de 68 %.
L'avènement de la technique de réduction de foie, de foie partagé (split) et de donneurs vivants a permis de limiter le nombre de décès d'enfants en liste d'attente. En effet, auparavant, près de 25 à 50 % des enfants mouraient en attente d'un foie entier compatible (46,68).
Il est depuis clairement établi que le traitement des enfants présentant une atrésie des voies biliaires est séquentiel, avec premièrement, une porto-entéro-anastomose dans le but d'obtenir un flux biliaire. Cependant, même avec un flux biliaire initial satisfaisant, l'évolution n'est pas toujours favorable, avec le développement d'une cirrhose hépatique.
La survie avec un foie natif à 10 ans est de 74 % (33,103,31,119,25,104) en cas de normalisation des valeurs biologiques et disparition de l'ictère. Par contre, la survie n'est que de 30 % à 3 ans en cas de flux biliaire inadéquat, avec le foie natif.
De façon générale, un 1/3 des cas atteindront l'âge adulte avec leur foie natif (89,25,24,68). Beaucoup cependant souffrent de fibrose ou de cirrhose et d'une hypertension portale malgré une fonction hépatocellulaire normale (24,13).
Pour un 1/3, le succès est partiel, avec l'obtention d'un drainage biliaire, mais l'évolution vers une cirrhose et une insuffisance hépatocellulaire se fait avant l'âge de 10 ans.
Le dernier 1/3 présentera un échec immédiat, avec une évolution fatale en 18 mois, sans recours à une transplantation hépatique.
En général, 65 à 80 % des enfants avec un Kasai auront recours tôt ou tard à une transplantation hépatique. L'atrésie des voies biliaires reste l'indication la plus fréquente à une transplantation hépatique pédiatrique (13,68).
Dans notre série, la comparaison entre les transplantations hépatiques effectuées de novo (4) ou après un Kasai effectué soit dans notre centre, soit ailleurs ne révèle pas de différence de survie. Dans notre étude la survie des enfants porteurs d'un Kasai effectué ailleurs est moins bonne en raison de leur référence trop tardive accompagné d'insuffisance hépatorénale ou en mauvais état général. Cela a entrainé 2 décès après TH et 6 décès en liste d'attente. Ces dernières années ceci s'est amélioré.
En terme de morbidité, les patients ayant bénéficié d'un Kasai avant leur TH ont démontré des temps opératoires plus longs et un nombre de reprises plus grand. La possibilité d'effectuer le Kasai et la transplantation hépatique dans le même centre permet d'obtenir un meilleur suivi et un meilleur timing de mise en liste, ainsi qu'une meilleure compatibilité entre les 2 opérations en terme de technique chirurgicale (incision cutanée, anse en Roux Y réutilisable, anomalies associées connues, etc.)
Par rapport aux dernières séries de la littérature, montrant en cas de Kasai une survie à 10 ans de 30 % (2,9,11,88,79,103,104,109,105,106,118, 125 ) et à 5 ans de 40 % (2,46,88,71,79,99,106,109,118,122), notre série s'inscrit, malgré son petit collectif, dans les meilleurs pronostics, avec une survie à 4 ans de 47 % (en excluant l'enfant perdu de vue qui avait normalisé sa bilirubine).
43 % des enfants ont beneficié une transplantation hépatique (17 % de novo) et 31 % après une porto-entéro-anastomose.
Les critères pour la transplantation hépatique de novo, proposés par Kasai lui-même, sont un âge de référence plus grand que 120 jours, avec une cirrhose hépatique avancée (25).
De nombreux facteurs de bon pronostic ont été établis au cours de ces 40 ans, dont le plus important est l'âge au moment de l'opération de Kasai. Celui-ci varie beaucoup selon les auteurs, allant de 45 jours (2) à 141 jours (106). La majorité des auteurs retrouve une survie nettement augmentée si les enfants sont opérés avant 60 jours de vie (101,103,48,24, 126 ) et montre ensuite une diminution des succès si l'opération a lieu :
De 60 à 90 jours de vie : 103,24,2,73,100,9,69,98
ou après 90 jours de vie : 104,74,106, 127
Dans notre série, nous retrouvons cette corrélation entre l'âge à l'opération, le pourcentage de succès et la survie (tableau n°10), avec 77 % de succès et 77 % de survie à 4 ans si l'opération a été effectuée avant 60 jours de vie, contre 30 % de succès, 20 % de survie avec un foie natif et 50 % avec une transplantation hépatique si l'opération s'est déroulée après 60 jours de vie.
| Tableau 10 : Survie et succès en fonction de l'âge à lors du Kasai |
| Age à l'opération de Kasai |
Survie avec FN |
TH / survie post-TH |
Décès |
| < ;60 jours de vie |
7 |
1/1 |
1 |
| > ;60 jours de vie |
4 |
5/5 |
2 |
| FN : foie natif; TH : transplantation hépatique orthotopique |
Les cholangites par leur fréquence, leur sévérité et leur date d'apparition par rapport à l'opération initiale sont un important facteur de mauvais pronostic, que les chirurgiens ont tenté d'éviter par de nombreuses façons, toutes infructueuses.
L'introduction d'une antibiothérapie prophylactique est actuellement recommandée pour une durée plus ou moins déterminée. Dans notre centre, celle-ci est instaurée pour 3 mois minimum; passé ce délai, seuls les cas de succès partiels, les échecs ou les cholangites récurrentes garderont une antibiothérapie à long terme. Afin d'obtenir un bon flux biliaire, les corticostéroïdes sont également utilisés par quelques centres (60,67,119,121,138).
Pour notre part, nous avons instauré un traitement de corticostéroïdes dans 5 cas, avec de bons résultats sur le flux, mais tous soldés par des épisodes de cholangites. Le taux de cholangites retrouvé dans la littérature varie entre 25 % pour Toyosaka (92) et 86 % pour Lilly (98).
Dans notre série, 63 % des cas présenteront un épisode de cholangite et 26 % de 2 à 4 épisodes. Leur nombre et leur apparition tardive sont de mauvais pronostic.
L'hypertension portale est présente selon les séries entre 10 % (87) et 56 % (76) et les varices oesophagiennes entre 20 % (107) et 71 % (80).
Dans notre série, 42 % des cas présenteront des signes d'hypertension portale, un seul avec une hémorragie digestive haute. Nous n'avons pas dû recourir jusqu'à présent à des mesures palliatives, sauf dans un cas présentant une hémorragie digestive haute où des sclérothérapies ont eu lieu.
Dans tous les autres cas, le degré de fibrose et d'hypertension s'accompagne d'une dysfonction hépatocellulaire aboutissant à une transplantation hépatique. Dans un cas, le décès a eu lieu en liste d'attente.
Sur les 77 % des enfants vivant avec leur propre foie, aucun ne présente de dysfonction hépatocellulaire, d'ictère ou d'ascite. Le flux portal reste dans bon nombre de cas hépatopète. Nous revoyons ces enfants une à deux fois par année, ceux-ci étant suivis trimestriellement dans leur centre référent.
D'autres critères histologiques ont été longuement abordés, mais les données anciennes n'étant pas disponibles, aucune corrélation n'a pu être démontrée entre le nombre et la taille des canaux biliaires à la plaque hépatique et le nombre de succès.
Nous pratiquons en général une section large de la plaque hépatique en rétro cave et observons l'écoulement biliaire durant la préparation de l'anse en roux Y.
Nous n'effectuons pas de coupe extemporanée. Si aucun flux biliaire ne devait être recueilli, nous procédons à une dissection plus profonde en prenant garde de ne pas coaguler les reliquats biliaires intra-hépatiques.
La libération du champ porte gauche est effectuée par résection du ligament d'Arantius, effectuée dans les 3 dernières porto-anastomoses, toutes couronnées de succès, avec un recul actuel de 6 mois, malgré un cas référé à l'âge de 124 jours de vie.
L'expérience chirurgicale du centre a été étudiée dans 2 études (63,122) mettant en évidence qu'une porto-entéro-anastomose effectuée dans un centre traitant plus que 5 cas par année se solde par 60 % de chance de réussite, contre 13,7 % dans les centres ayant moins de 5 cas par année.
Les données concernant les autres centres et le nombre total d'atrésie des voies biliaires en Suisse manquant, nous ne pouvons tirer aucune conclusion de notre expérience. Notre collectif montre toutefois une survie de 77 % à 4 ans, avec un foie natif et de 88 % à 3 ans post transplantation hépatique (entre 9 mois et 4 ans).
Par rapport aux cas nous ayant étés référés et que nous avons transplanté, la survie moyenne à 5 ans (entre 3 mois et 10 ans) est de 86 %.
12. Conclusion
L'atrésie des voies biliaires est une affection touchant un enfant sur 8000 à 12000.
Il s'agit d'une affection grave dont le pronostic vital était réservé jusqu'à l'avènement de la transplantation hépatique dans les années 1980. Auparavant, deux tiers des enfants décédaient dans un tableau d'insuffisance hépatique dans les deux premières années de vie. L'annonce d'une telle affection à des parents, certains d'avoir un enfant bien portant et normal, est toujours un drame. En effet, durant les premiers jours, voire les toutes premières semaines de vie, presque rien ne laisse prévoir cette malformation. Mais l'ictère physiologique du nouveau-né se prolonge au-delà des jours habituels, ou au contraire un ictère apparaît alors que rien ne le laissait prévoir. Il s'agit toujours d'un ictère cholestatique. Rares sont les enfants chez lesquels on suspecte un tel diagnostic les premiers jours suivant la naissance.
Cependant une intervention chirurgicale (décrite par Kasai en 1959, modifiée et améliorée depuis lors), correctement faite durant les deux premiers mois de la vie, peut permettre, dans un tiers des cas, d'éviter une transplantation hépatique jusqu'à l'âge adulte ou d'arriver à l'âge d'une dizaine d'années pour un autre tiers avant d'avoir recours à une transplantation.
Le traitement de cette affection est séquentiel: opération précoce de Kasai, suivi rigoureux et transplantation hépatique au temps approprié, c'est-à-dire rapide pour les enfants chez lesquels l'opération de Kasai s'est soldée par un échec immédiat et le plus tardivement possible pour les autres, voire même pas de transplantation pour un petit nombre de cas.
Les diverses études publiées montrent une nette amélioration des résultats de l'opération de Kasai si elle est pratiquée par des centres expérimentés, et aussi grâce aux modifications apportées.
L'étude présentée dans ce travail montre qu'un centre, même avec une casuistique relativement restreinte, pratiquant aussi bien la prise en charge initiale de l'AVB que la TH pédiatrique peut obtenir des résultats similaires aux grands centres. Actuellement dans notre centre, la survie globale des enfants atteints d'une AVB est de 84.2%, quand on associe séquentiellement l'opération de Kasai et la transplantation.
[Précédent]
[Suivant]























